¿Cómo se hereda o cual es el patrón que sigue este gen para que solo algunas personas lo adquieran?
Como todo gen, la herencia es un factor importante para su transmisión, pero podríamos decir que lo que determina si este gen se expresa o no, depende tanto de la predisposición que presenta la persona de desarrollar la enfermedad, como de factores externos y ambientales, es decir, en este caso es muy importante la epigenómica de la enfermedad
sábado, 9 de julio de 2016
TERAPIA GÉNICA EN LA DIABETES MELLITUS
El estudio
genético y la terapia génica podrían suponer una ayuda importante para las
terapias actuales. Sin embargo, en la actualidad, la complejidad de estos
métodos hace que sean todavía inalcanzables tanto por causas científicas y
económicas.
La terapia génica para la DM pretende corregir una función anormal o la pérdida de la funcionalidad celular causada por la presencia de un gen mutado a través de la introducción de un gen normal.
Se han realizado estudios y aplicación de terapia génica en animales, como por ejemplo los perros.
En el caso de la DM tipo 1, se busca una introducción del gen GLUT -1 (receptor de glucosa), que permita la producción de insulina; mientras que para la DM tipo 2 se busca que la LEPTINA interfiera en el apetito, disminuyéndola; así como la hiperinsulinemia.
Los tratamientos celulares se da con la ingeniería de células madre del páncreas de la línea beta y diferentes a estas, además de con células adultas madre a partir de cordón umbilical.
Tanto la DM tipo 1 como la tipo 2, en la que se produce una pérdida de la actividad de las células beta, son candidatas para ser corregidas a través de la terapia génica.
Sin embargo, a diferencia de otras enfermedades genéticas humanas que son causadas por mutaciones en un único gen, en la DM existen varios genes alterados y no es tan sencillo la sustitución de los alelos defectuosos por alelos normales.
BIBLIOGRAFIA:
- Mansego M,, Abelan R., Chaves F., Tipos de mutaciones y polimorfismos, Posibles aplicaciones en Terapia Génica en Diabetes. Avances en Diabetología. 2007. Disponible en: http://www.sediabetes.org/gestor/upload/revistaAvances/23-6-5.pdf
sábado, 2 de julio de 2016
TERAPIA DE STEM CELLS EN LA DIABETES MELLITUS II
En la actualidad
existen terapias para los 2 tipos de diabetes que resultan insatisfactorias
porque no ofrecen una cura de la enfermedad, y en la mayoría de los casos no
podrán evitar la aparición de las complicaciones secundarias asociadas a ella.
Una de ellas es
el transplante de islotes pancreáticos que ha sido sin duda una esperanzadora
estrategia para restaurar la masa de célula funcional en los pacientes
diabéticos y poder así conseguir la normoglicemia; no obstante, presentan
limitaciones, como el rechazo del injerto y el número de páncreas necesarios
para la obtención de una cantidad óptima de islotes (al menos 2
donantes/pacientes).
Esto demuestra
la necesidad de identificar nuevas terapias genéticas como, por ejemplo, la
obtención de células productoras de insulina a partir de células pluripotentes.
La viabilidad de esta nueva estrategia celular depende principalmente de 3
importantes pre requisitos:
- Identificación de células pluripotenciales o unas células
progenitoras pancreáticas que tengan la capacidad de auto replicarse y de
generar células diferenciadas.
- Identificación de las señales proliferativas que permiten expandir,
de una manera específica, estos progenitores pancreáticos.
- Identificación de señales instructivas que induzcan la diferenciación
de estas células pluripotenciales o progenitoras en células funcionales que
secreten la insulina correctamente procesada, de una manera pulsátil, en
respuesta a concentraciones fisiológicas de glucosa.
Básicamente han
sido utilizadas 2 estrategias de selección para células con capacidad de
diferenciación beta celular, que son las siguientes:
Estrategia de Trapping: Las
stem cells son transfectadas con una construcción que lleva un gen de
resistencia a un antibiótico (neomicina) el cual está bajo el control del gen
de la insulina. De esta manera, se seleccionan las células que al diferenciarse
activarán únicamente dicho promotor; posteriormente, se añade a la construcción
un marcador no tóxico, pero fácilmente perceptible: la proteína fluorescente
del verde (GFP), de manera que las células expresan insulina y proteína verde,
lo que permite una selección más fina de estas.
De ese modo, se
estableció la línea celular IB/3x-99 derivada directamente de un cultivo de
células ES de ratón, las cuales tienen la capacidad de formar los agregados de
las células que secretaron la insulina de una manera dependiente de la glucosa.
Los agregados
celulares fueron implantados en el bazo de ratones. La mayoría de los animales
presentaron un control de la glucosa de la sangre.
Marcadores selectivos de células madre pancreáticas: La nestina es una proteína del filamento que se ha identificado
por ser un marcador de células stem del sistema nervioso central. Por existir
muchas similitudes entre ellas y las del páncreas, Lumelsky propuso a la
nestina como un marcador específico de célula stem endocrina.
Se ha descrito
que en el páncreas existe un proceso de neogénesis, es decir, de formación
exnovo de islotes pancreáticos, que aumenta en diferentes situaciones, tanto en
humanos como en modelos animales.
Aunque los
experimentos han demostrado que en el páncreas existe un proceso regenerativo
tanto intra como extra islote, la detección y caracterización de las stem cells
pancreáticas está resultando un trabajo difícil.
La falta de unos
marcadores claros, así como de ensayos fiables, ha obstaculizado esta difícil
tarea. No obstante, sabemos que nuevas células se generan durante la vida
adulta y que, en parte, provienen de células que se encuentran en el ducto
pancreático.
La posibilidad
de una expansión y diferenciación de estas células permite abrir la esperanza
de obtener un número suficiente de células que ayuden al desarrollo de la
terapia celular. Aún más apasionante es la posibilidad de que a partir de una
pequeña muestra de tejido del paciente se pueda aislar y obtener in vitro
nuevos islotes que podrían ser transplantados al propio paciente y evitar, de
esta manera, problemas de rechazo.
BIBLIOGRAFÍA:
- Mato-Matute
ME. Células madre: un nuevo concepto de medicina regenerativa. Rev Cubana
Endocrinol v.15 n.2 Ciudad de la
Habana Mayo-ago. 2004. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532004000200007
sábado, 25 de junio de 2016
VENTAJAS Y DESVENTAJAS DEL USO DE TRANSGÉNICOS
Ventajas
- Creación de
nuevas especies a partir de la combinación de genes de varias existentes como
por ejemplo tomates con genes de pez, cultivos con genes de insectos ect.
- Aportación de
grandes logros a la humanidad, como la disminución del hambre en el mundo permitiendo
el cultivo de hortalizas en zonas desérticas o aumentando el tamaño de los
frutos cultivados, etc.
- Creación de
organismos que funcionen como fábricas biológicas, produciendo grandes
cantidades de proteínas utilizadas en el tratamiento de enfermedades humanas
(insulina).
- Una gran
versatilidad en la ingeniería, puesto que los genes que se incorporan al
organismo huésped pueden provenir de cualquier especie, incluyendo bacterias.
- El proceso de
modificación genética demora mucho menos que las técnicas tradicionales de
mejoramiento por cruzamiento; la diferencia es de años.
Desventajas
- El movimiento
anti-transgénico argumenta que los transgénicos pueden generar nuevas alergias.
- Consideran que
no se han realizado estudios suficientes para garantizar la inocuidad de su
consumo.
- Durante el
proceso de ingeniería genética se usan genes que otorgan resistencia a
antibióticos para identificar las células con la modificación deseada. Existe
la preocupación de que dichos genes puedan ser transferidos a microorganismos,
originando cepas resistentes a los antibióticos.
- Se teme que el
uso de OGM resistentes a herbicidas produzcan como efecto secundario que los
agricultores empleen una mayor cantidad de herbicida, afectando a las especies
colindantes.
- El mercado de
semillas transgénicas está dominado por muy pocas compañías multinacionales
(Monsanto o Dow Chemical), lo que provoca un grave riesgo de oligopolio. Este
hecho se ve agravado por la alta inversión inicial necesaria para desarrollar
una variedad nueva y la gran cantidad de problemas legales que se encuentran
las pequeñas compañías en algunos países.
BIBLIOGRAFIA:
EJEMPLO DE TRANSGENICO EN DIABETES MELLITUS II
La
predisposición a la resistencia insulínica o a la disfunción de células β se
hereda de forma no Mendeliana, debido a su heterogeneidad genética y patogenia
poligénica. Además, factores epigenéticos pueden modular las manifestaciones
del genotipo. De manera que los estudios genéticos humanos acerca de la
predisposición a la resistencia insulínica están plagados de incertidumbres y
se ven aún más complicados por las considerables variaciones existentes en el
pool genético humano.
Este es el
motivo de que se hayan diseñado multitud de modelos animales (en su gran
mayoría, ratones) transgénicos y knock-out, portadores de mutaciones en genes
requeridos para la secreción y/o acción de la insulina, como método de análisis
de un sistema genético de semejante complejidad.
Se sabe que los
modelos animales utilizados en las investigaciones sobre la diabetes mellitus
tipo 2, ayudan al estudio de los mecanismos patogénicos que conducen a la
presentación de esta enfermedad, acompañada de severa o moderada hiperglucemia,
intolerancia a la glucosa y otras alteraciones metabólicas relacionadas con la
misma, y dan la oportunidad de explorar nuevos tratamientos y formas de
prevenir estos cuadros.
Los ratones
transgénicos transportan múltiples copias del gen de la insulina del hombre y
muestran hiperinsulinemia basal crónica, una respuesta alterada a la insulina y
a la glucosa, insulinorresistencia e intolerancia a la glucosa.
Por ejemplo, la secreción de insulina se interrumpe en ratones
machos que expresan oncoproteína humana H-ras y se manifiesta una diabetes
con elevadas concentraciones de calmodulina en las células ß.
Los ratones
transgénicos pueden expresar transgenes que incluyen receptores de insulina
humana, transportadores de glucosa humana GLUT 4 y polipéptidos amiloideos de
islotes humanos.
En estos modelos
animales, también se pueden estudiar otras alteraciones relacionadas con la
DM2, las cuales se observan de forma espontánea o se inducen experimentalmente.
Estas alteraciones generan hiperinsulinemia o
hipoinsulinemia, cuyas manifestaciones son muy variables, pero típicamente
incluyen trastornos de la biosíntesis y de la secreción de
insulina, defectos en sitios específicos relacionados con la secreción
de insulina y cambios producidos por influencias ambientales.
BIBLIOGRAFÍA:
- Hugués
Hernandorena B, Rodríguez García J, Rodríguez González J, Marrero Rodríguez M.
Animales de experimentación como modelos de la diabetes mellitus tipo 2. Rev
Cubana Endocrinol 2002;13(2):160-8. Disponible en:http://bvs.sld.cu/revistas/end/vol13_2_02/end09202.pdf
- Arias-Díaz
J, Balibrea J. Modelos animales de intolerancia a la glucosa y diabetes tipo 2.
Nutr Hosp. 2007;22(2):160-68. Disponible en:http://scielo.isciii.es/pdf/nh/v22n2/revision3.pdf
sábado, 18 de junio de 2016
ADN RECOMBINANTE EN LA DIABETES MELLITUS II
La diabetes
millitus es una de las enfermedades con mayor impacto en la sociedad. En esta
enfermedad, los defectos la falta de insulina o resistencia a la misma son los
principales involucrados. Por ello, en busca de tratamientos acertados, se ha
llegado a la producción de insulina recombinante.
Las insulinas humanas se producen por técnicas de DNA recombinante y tienen diferente disponibilidad.
Una de esas técnicas se lleva a cabo a partir de organismos bacterianos. Se utilizan enzimas de restricción para cortar de manera abierta un plásmido, por lo que la misma enzima se utiliza para cortar el gen deseado fuera del cromosoma; esta reacción hace dos cortes que emparejan y cuando se combina el gen y el plásmido forman un enlace temporal. Otra enzima denominada ADN ligasa se utiliza para crear un sello permanente. De esta manera se induce a las bacterias que tomen los plásmidos mientras que estas mismas se desarrollan y se multiplican en el medio, generando la insulina de manera natural a partir de bacterias.
Existen otros dos tipos de insulina recombinante que han sido obtenidas mediante la utilización de otras técnicas moleculares. Estas son:
La insulina rápida: Es idéntica a la molécula nativa de insulina humana.
La insulina NPH: Es la versión de acción intermedia de la insulina rápida, a la cual se le adicionan cristales de protamina para retardar su acción.
En los últimos años, con técnicas de ingeniería genética, se han logrado desarrollar múltiples moléculas de insulinas modificadas. Estos análogos se obtienen a partir de la estructura primaria de la proteína, a la cual se le agregan o se le sustituyen residuos de aminoácidos, o bien, se unen a otras moléculas químicas, para modificar principalmente su velocidad de absorción y tiempo de acción, lo que ha permitido ofrecer al paciente esquemas mucho más fisiológicos de administración de insulina.
La aplicación de insulina en un paciente con diabetes tipo 2, habitualmente se inicia en combinación con hipoglucemiantes orales. En pacientes de edad avanzada o en aquéllos sin resistencia a la insulina o sobrepeso, las insulinas premezcladas se acompañan de un mayor riesgo de hipoglucemia.
Las insulinas humanas se producen por técnicas de DNA recombinante y tienen diferente disponibilidad.
Una de esas técnicas se lleva a cabo a partir de organismos bacterianos. Se utilizan enzimas de restricción para cortar de manera abierta un plásmido, por lo que la misma enzima se utiliza para cortar el gen deseado fuera del cromosoma; esta reacción hace dos cortes que emparejan y cuando se combina el gen y el plásmido forman un enlace temporal. Otra enzima denominada ADN ligasa se utiliza para crear un sello permanente. De esta manera se induce a las bacterias que tomen los plásmidos mientras que estas mismas se desarrollan y se multiplican en el medio, generando la insulina de manera natural a partir de bacterias.
Existen otros dos tipos de insulina recombinante que han sido obtenidas mediante la utilización de otras técnicas moleculares. Estas son:
La insulina rápida: Es idéntica a la molécula nativa de insulina humana.
La insulina NPH: Es la versión de acción intermedia de la insulina rápida, a la cual se le adicionan cristales de protamina para retardar su acción.
En los últimos años, con técnicas de ingeniería genética, se han logrado desarrollar múltiples moléculas de insulinas modificadas. Estos análogos se obtienen a partir de la estructura primaria de la proteína, a la cual se le agregan o se le sustituyen residuos de aminoácidos, o bien, se unen a otras moléculas químicas, para modificar principalmente su velocidad de absorción y tiempo de acción, lo que ha permitido ofrecer al paciente esquemas mucho más fisiológicos de administración de insulina.
La aplicación de insulina en un paciente con diabetes tipo 2, habitualmente se inicia en combinación con hipoglucemiantes orales. En pacientes de edad avanzada o en aquéllos sin resistencia a la insulina o sobrepeso, las insulinas premezcladas se acompañan de un mayor riesgo de hipoglucemia.
BIBLIOGRAFÍA:
Lerman Garber I. ¿Son los nuevos análogos
de insulina superiores a las viejas insulinas rápida y NPH?. Revista de
Endocrinología y Nutrición Vol. 17, No. 2. Abril-Junio 2009 pp 62-65.
Disponible en:
ADN RECOMBINANTE EN LA NATURALEZA
Se genera de
manera biológica dentro de los organismos. El ADN se recombina de manera
natural mediante procesos como la reproducción sexual, la transformación
bacteriana y la infección viral.
La recombinación génica en procariotas tiene lugar mediante transferencia de fragmentos de ADN a una célula receptora.
Los plásmidos
bacterianos pueden ser considerados ejemplos de ADN recombinante en la
naturaleza.
Plásmidos
Los plásmidos son secuencias de ADN extracromosómicas que tienen la capacidad de reproducirse autónomamente y, algunos, de pasar de una célula a otra y convertirse en parte integrante del cromosoma que los acoge. Los plásmidos llevan consigo genes en grado de conferir particularidades fenotípicas a las bacterias que los contienen, como la resistencia a los antibióticos. El plásmido pBR 322 es el más ampliamente usado para clonar, es de pequeñas dimensiones y lleva los genes para la resistencia a los antibióticos ampicilina (amp) y tetraciclina (tet). Contiene un solo sitio de restricción para el PstI en el interior del gen amp y sitios únicos de restricción para BamHI y SalI en el interior del gen tet. La introducción de un gen en los sitios arriba citados determina la pérdida de la resistencia en los enfrentamientos de dichos antibióticos permitiendo, a través de la placa a reproducir, la selección de los clones que han recibido el nuevo gen.
BIBLIOGRAFÍA
sábado, 11 de junio de 2016
PRUEBA MOLECULAR PARA DIABETES MELLITUS II
Los mecanismos
moleculares del desarrollo del páncreas no son completamente conocidos, sin
embargo varios factores de diferenciación y factores transcripcionales han sido
identificados como cruciales para la organogénesis y diferenciación
pancreática, tal es el caso de Pax4 que se expresa en las etapas tempranas del
desarrollo pancreático, posteriormente es restringido a células β permaneciendo
así hasta la edad adulta.
Con este
conocimiento, es posible buscar, mediante métodos moleculares, mutaciones en
factores de transcripción clave para la diferenciación y regulación de células
pancreáticas que predisponen al desarrollo de diabetes mellitus tipo 2.
Ejemplo: Un
estudio realizado para evaluar molecularmente el gen Pax4 en 2 grupos de
estudio: 50 controles sanos y 50 pacientes con Diabetes mellitus 2 de inicio
temprano en población mexicana.
Muestra biológica:
Sangre periférica
Gen: PAX4
Extracción de
ADN:
A partir de
leucocitos de sangre periférica con técnicas estándar.
PCR:
Amplificación de
9 Exones de PAX4 mediante PCR con ADN genómico y oligonucleótidos
específicos.
SSCP:
Las diferencias
de corrimiento electroforético en la cadena simple del ADN, se evaluaron en
cada sujeto para detectar variantes de secuencia.
Secuenciación:
Cada patrón de
migración diferente detectado por SSCP, se secuenció en un secuenciador.
PCR-RFLP:
Las frecuencias
de las mutaciones encontradas se determinaron por PCR-RFLP
RESULTADOS:
El estudio
molecular del gen Pax4 reveló la presencia de dos variantes de secuencia en
población mestiza mexicana. Los polimorfismos R133W y P321H pueden ser parte
del fondo genético diabetogénico de dicha población.
BIBLIOGRAFÍA:
- Montúfar-Robles
I, Ortiz-López M, Menjívar-Iraheta M. Detección molecular de variantes de
secuencia del gen PAX4 en pacientes
con Diabetes mellitus tipo 2 de inicio temprano del Hospital Juárez de México.
Rev Med Grap Artem. 2006;31(7):69. Disponible en:
http://www.medigraphic.com/pdfs/bioquimia/bq-2006/bqs061h.pdf
http://www.medigraphic.com/pdfs/bioquimia/bq-2006/bqs061h.pdf
sábado, 4 de junio de 2016
PRUEBAS DE TAMIZAJE Y CONFIRMATORIAS DE D.M. II
PRUEBAS DE TAMIZAJE
La prueba de tamizaje, o también llamada Screening,
es un método para identificar en una población sana a individuos que
padezcan alguna enfermedad sin presentar síntomas.
Tenemos:
EXAMEN DE GLUCEMIA
Mide la concentración de glucosa en la sangre,
podemos tomar como referencia:
Por debajo de los 70 ml/dl: si el valor es inferior
a 70, se dice que hay hipoglucemia, es decir, el nivel de glucosa en sangre
está por debajo de lo normal.
Entre 70 y 110 ml/dl: si el resultado oscila entre
estos dos umbrales, entonces la glicemia del paciente es normal.
Entre 110 y 126 ml/dl: este rango recibe el nombre
de “glucosa alterada en ayuno”. Puede considerarse que el paciente está en un
estado de prediabetes, y existe cierto riesgo de desarrollar diabetes tipo
II.
Por encima de los 126 ml/dl: cuando el resultado
indica 126 o más miligramos de glucosa en sangre, entonces el médico puede
diagnosticar diabetes.
PRUEBA DE TOLERANCIA A LA GLUCOSA (PTOG)
Consiste en la medición de la glucemia dos horas
después de dar una carga oral de 75 gramos de glucosa.
Para la realización de la PTOG la persona debe
ingerir 75 gramos de glucosa diluidos en 300 ml de agua con o sin sabor, a
temperatura ambiente, en un período no mayor de cinco minutos.
PRUEBAS CONFIRMATORIAS
Determinación de glucosa en sangre
Diagnostico de hemoglobina glicosilada (Hba1c)
Determinacion de anticuerpo por metodo de ELISA
PRUEBAS CONFIRMATORIAS
Determinación de glucosa en sangre Diagnostico de hemoglobina glicosilada (Hba1c) Determinacion de anticuerpo por metodo de ELISA Los síntomas como poliuria, polidipsia, polifagia, astenia o cetoacidosis conllevan a la sospecha clínica de la diabetes. Sin embargo, el diagnóstico de diabetes se confirma mediante determinación de glucosa en sangre, que se realizan ante situaciones de sospecha clínica o bien en estudios de detección sistemática (diagnóstico de diabetes gestacional y estudios epidemiológicos); otro método confirmatorio para la diabetes es el diagnóstico la hemoglobina glicosilada (Hba1c), la cual es una heteroproteína de la sangre que resulta de la unión de la Hb con carbohidratos libres
BIBLIOGRAFÍA
domingo, 29 de mayo de 2016
ALTERACIONES DE LA EPIGENÓMICA EN LA DIABETES
La epigenética se define como aquellas modificaciones heredables de la expresión de los genes que no se encuentran directamente determinadas por la secuencia del ADN. En el caso de la Diabetes Mellitus un componente epigenómico son los patrones de distribución de las citosinas metiladas en secuencias de dinucleótidos CpG. Tal metilación marca los genes para su inactivación al interferir con la unión de factores de transcripción sensibles a DNA metilado o bien al reclutar proteínas; lo cual se ve expresado en las células beta del páncreas y su incapacidad para producir insulina.
Hoy se sabe que la dieta u otros factores ambientales son un punto de control para la regulación de la expresión génica y que durante periodos críticos de desarrollo, la cromatina sería particularmente sensible a modificaciones epigenómicas. Diversos factores ambientales, entre los que destaca la hiperglucemia, contribuyen a la progresión de las complicaciones diabéticas, como por ejemplo la nefropatía, la retinopatía o la microangiopatía. En este sentido, se ha revelado una estrecha relación entre los eventos hiperglucémicos (que afectan a la expresión de determinados genes) y ciertas modificaciones en la cromatina.
BIBLIOGRAFIA
jueves, 19 de mayo de 2016
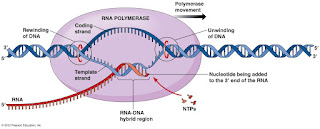
ALTERACIONES DE LA TRADUCCIÓN EN LA DIABETES MELLITUS (TIPO II)
Un nuevo tipo de ARN, el ARN largo no codificante (long noncoding RNA o ARNlnc), está relacionado con la forma más común de diabetes, la diabetes de tipo 2, y con la maduración celular que permite la aparición de las células beta pancreáticas en embriones.
Se han encontrado 1.128 genes que codifican el ARN largo no codificante, la mitad de estos se encuentran localizados en las células beta del páncreas. Estos genes, son esenciales para la regulación del gen GLIS3; causante de la diabetes. Sin embargo se ha demostrado que el principal gen alterado es el gen EIF2AK3 en traducción de eucarióticas y el factor de iniciación α 2-quinasa; pero a pesar de las alteraciones existentes en la traducción, el defecto más frecuente ocurre en la trascripción.
Por otro lado, el ADN que codifica algunos de los ARNlnc se encuentra en zonas del genoma identificadas como zonas que contienen variaciones de la secuencia de ADN que confieren susceptibilidad a desarrollar diabetes.
Finalmente, algunos ARNlnc se producen en cantidades mayores o menores de lo esperado en células beta de personas con diabetes tipo 2. Estas anomalías podrían estar detrás de las alteraciones de la célula beta que causan este tipo de diabetes.
BIBLIOGRAFÍA:
King M. Genética de la diabetes tipo 2. UK. The Medical Biochemistry Page. Marzo de 2015[acceso: 19 de abril de 2016]. Disponible en: http://themedicalbiochemistrypage.org/es/diabetes-sp.php
BIBLIOGRAFÍA:
King M. Genética de la diabetes tipo 2. UK. The Medical Biochemistry Page. Marzo de 2015[acceso: 19 de abril de 2016]. Disponible en: http://themedicalbiochemistrypage.org/es/diabetes-sp.php
viernes, 13 de mayo de 2016
ALTERACIONES DE LA TRANSCRIPCIÓN EN DIABETES MELLITUS
El principal gen relacionado con
esta patología es el HNF4A, que normalmente codifica 12 exones y está ubicado
en el cromosoma 20. La anomalía se da porque el gen sufre polimorfismo de
nucleótido único en el promotor P2. El promotor es el sitio de unión para los
factores de transcripción HNF-1A, HNF1B y el IPF1 (factor promotor de insulina).
Un factor de transcripción
denominado PPARy es fundamental para la diferenciación y proliferación de los
adipocitos, en consecuencia, aumenta la utilización de la glucosa y favorece la
acción metabólica de la insulina; colateralmente disminuye la producción de
TNF-a (factor de necrosis tumoral alfa) e incrementa la producción de
adiponectina misma que es importante para aumentar la sensibilidad a la
insulina en diversos tejidos como hígado, musculo esquelético, entre otros.
Finalmente, dependiendo del ligando
al que se una, PPARy determina el acoplamiento con el ADN y la acción biológica
consecuente que puede ser ampliación o disminución transcripcional. Normalmente
el PPARy es considerado un amplificador, pero cuando se produce una mutación en
su señalización se altera su acción y como producto de la inhibición de sus
funciones se genera isnulino resistencia.
BIBLIOGRAFÍA:
King M. Genética de la diabetes tipo 2. UK. The Medical Biochemistry Page. Marzo de 2015[acceso: 6 de abril de 2016]. Disponible en: http://themedicalbiochemistrypage.org/es/diabetes-sp.php
King M. Genética de la diabetes tipo 2. UK. The Medical Biochemistry Page. Marzo de 2015[acceso: 6 de abril de 2016]. Disponible en: http://themedicalbiochemistrypage.org/es/diabetes-sp.php
sábado, 7 de mayo de 2016
ALTERACIONES DE LA REPLICACIÓN EN LA DIABETES MELLITUS
La
diabetes tipo 2 es una entidad clínica y genéticamente heterogénea. Mutaciones
en el gen de la glucocinasa y de los factores transcripcionales HNF-1a, HNF-4a,
IPF-1, HNF-1b y HNF-3b han sido demostradas como causa de la diabetes tipo
MODY, un subtipo de diabetes no dependiente de insulina con un patrón de
herencia autosómico dominante y una edad de aparición temprana. Mutaciones en
estos genes resultan en un defecto en la síntesis o la secreción de insulina.
Cinco de estos genes codifican para factores transcripcionales positivos del
gen de insulina y otros genes específicos de la célula b. Mutaciones en alguno
de los genes asociados a MODY podría contribuir o determinar la insuficiencia
en la síntesis o secreción de insulina observadas frecuentemente en los
individuos que desarrollan diabetes a una edad temprana.
BIBLIOGRAFIA:
Imbiomed.com.mx. La genética de la
diabetes mellitus tipo 2: genes implicados en la diabetes de aparición temprana.
México; Imbiomed; Junio del 2000; [acceso: 6 de abril de 2016 ] Disponible en: http://www.imbiomed.com.mx/1/1/articulos.php?method=showDetail&id_articulo=1933&id_seccion=262&id_ejemplar=234&id_revista=2
King M. PhD. Diabetes. UK. The Medical Biochemistry
Page. Marzo de 2016. [acceso: 6 de abril de 2016] Disponible en: http://themedicalbiochemistrypage.org/es/diabetes-sp.php
viernes, 29 de abril de 2016
Diabetes Mellitus
DEFINICIÓN
Es una enfermedad crónica e irreversible del metabolismo que se caracteriza por un exceso de glucosa en la sangre y en la orina debido a que el cuerpo no puede movilizar el azúcar hasta los diferentes tipos de células para almacenarla como energía.
BIBLIOGRAFÍA:
-who.int/es. Diabetes. España;
Organización Mundial de la Salud: Enero del 2015 [acceso: 26 de septiembre del
2015]. Disponible en:
Suscribirse a:
Comentarios (Atom)





.svg/320px-Plasmid_(spanish).svg.png)
_svg.png)